- Chỉ một lần xét nghiệm gen có thể đánh giá về nguy cơ mắc của 16 loại ung thư phổ biến ở cả nam và nữ (ung thư phổi, ung thư đại trực tràng, ung thư vú, ung thư tuyến tụy, ung thư cổ tử cung, ung thư dạ dày, ung thư tiền liệt tuyến,....)
- Phát hiện sớm các dấu hiệu manh nha của ung thư thông qua chẩn đoán hình ảnh, nội soi và siêu âm.
- Thao tác khám đơn giản, cẩn thận và chính xác.
- Đội ngũ chuyên gia được đào tạo bài bản nghề, đặc biệt là về ung thư, đủ khả năng làm chủ các ca khám chữa ung thư.
Nguy cơ ung thư đối với phụ nữ mắc hội chứng Lynch
Hội chứng Lynch là một rối loạn di truyền trội trên NST thường do đột biến dòng mầm trong các gen sửa chữa sai lệch DNA (MMR). Các nghiên cứu trước đây đã chỉ ra rằng, những người mang đột biến gen MMR có nguy cơ tăng ung thư đại trực tràng, nội mạc tử cung và một số bệnh ung thư khác sau chẩn đoán ban đầu là ung thư đại trực tràng. Các tác giả đã ước tính nguy cơ ung thư sau khi chẩn đoán ung thư nội mạc tử cung đối với phụ nữ mang đột biến gen MMR. Một nghiên cứu lớn đã được thực hiện để đánh giá vấn đề này.
1. Tổng quan nghiên cứu của các tác giả
1.1. Phương pháp nghiên cứu
Các tác giả đã thu thập dữ liệu từ một nhóm thuần tập gồm 127 phụ nữ được chẩn đoán mắc bệnh ung thư nội mạc tử cung và những người mang đột biến ở một trong bốn gen MMR (30 mang đột biến ở MLH1, 72 ở MSH2, 22 ở MSH6 và 3 trong PMS2). Các tác giả đã sử dụng phương pháp Kaplan - Meier để ước tính rủi ro tích lũy trong 10 và 20 năm đối với mỗi bệnh ung thư. Các tác giả ước tính tỷ lệ mắc bệnh chuẩn hóa cụ thể theo độ tuổi, quốc gia và theo chu kỳ lịch (SIR) cho mỗi bệnh ung thư, so với dân số chung.
1.2. Kết quả của nghiên cứu
Sau ung thư nội mạc tử cung, những phụ nữ mang đột biến gen MMR còn có nguy cơ mắc các bệnh ung thư khác trong 20 năm như sau: Ung thư đại trực tràng (48%, khoảng tin cậy 95% [CI] = 35% đến 62%); ung thư thận, bể thận hoặc niệu quản (11%, 95% CI = 3% đến 20%); ung thư bàng quang tiết niệu (9%, KTC 95% = 2% đến 17%); và ung thư vú (11%, KTC 95% = 4% đến 19%). So với dân số chung, những phụ nữ này có nguy cơ mắc ung thư đại trực tràng cao hơn đến 58,3%; ung thư thận, bể thận hoặc niệu quản (đến 48,6%); ung thư bàng quang tiết niệu (đến 42,9%) và ung thư vú (đến 4,14%).
1.3. Kết luận của nghiên cứu
Phụ nữ mắc hội chứng Lynch được chẩn đoán mắc bệnh ung thư nội mạc tử cung sẽ làm tăng nguy cơ mắc một số bệnh ung thư, bao gồm cả ung thư vú.

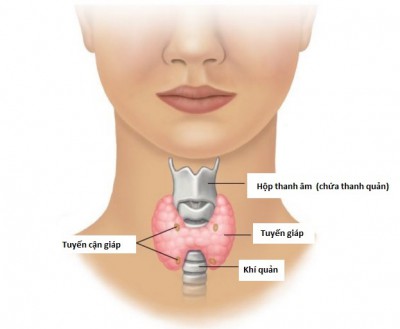
Phụ nữ mắc hội chứng Lynch làm tăng nguy cơ ung thư vú
2. Cụ thể nguy cơ ung thư ở những người mang đột biến MMR
Khoảng 5% phụ nữ bị ung thư nội mạc tử cung có tiền sử gia đình bị ung thư nội mạc tử cung và 2% có tiền sử gia đình bị ung thư đại trực tràng. Khoảng 2% trường hợp ung thư nội mạc tử cung và 6% ung thư nội mạc tử cung được chẩn đoán trước 70 tuổi là do hội chứng Lynch. Hội chứng Lynch là một rối loạn di truyền trội trên NST thường do đột biến dòng mầm ở một trong bốn gen sửa chữa không phù hợp DNA (MMR ) - MLH1 , MSH2 , MSH6 hoặc PMS2 - hoặc mất đoạn trong gen EPCAM dẫn đến bất hoạt MSH2 nằm ở gần đó. Những người mang đột biến MMR về cơ bản làm tăng nguy cơ ung thư đại trực tràng, nội mạc tử cung, dạ dày, buồng trứng, đường tiết niệu, não, ruột non, gan mật và tuyến tụy so với dân số chung.
2.1. Nguy cơ mắc các bệnh ung thư tiếp theo sau khi được chẩn đoán ung thư nội mạc tử cung ở những người mang đột biến gen MMR
Nguy cơ mắc các bệnh ung thư tiếp theo sau khi được chẩn đoán ung thư nội mạc tử cung ở những người mang đột biến gen MMR vẫn chưa được làm rõ. Theo hiểu biết của các tác giả, chỉ có một nghiên cứu đã báo cáo nguy cơ ung thư sau khi chẩn đoán ung thư nội mạc tử cung ở phụ nữ mắc hội chứng Lynch. Ước tính nguy cơ tích lũy 40% của ung thư đại trực tràng và 75% nguy cơ tích lũy của bất kỳ khối u ác tính nào trong vòng 26 năm sau ung thư nội mạc tử cung. Tuy nhiên, nghiên cứu này chỉ ở quy mô nhỏ (39 phụ nữ) và sử dụng tiêu chí Amsterdam, tức là tiền sử gia đình mắc bệnh ung thư thường liên quan đến đột biến di truyền ở gen MMR để chẩn đoán hội chứng Lynch chứ không phải tình trạng đột biến gen MMR của bản thân đối tượng.
Kiến thức về nguy cơ mắc các bệnh ung thư tiếp theo đối với những phụ nữ mang đột biến gen MMR và đã được chẩn đoán mắc bệnh ung thư nội mạc tử cung có thể ảnh hưởng đến việc quản lý lâm sàng của những phụ nữ này, bao gồm cả việc giám sát ung thư sau đó. Trong nghiên cứu này, các tác giả ước tính nguy cơ ung thư đại trực tràng và các bệnh ung thư khác sau ung thư nội mạc tử cung đối với những phụ nữ đã được xác nhận mang đột biến dòng mầm gây bệnh trong gen MMR.
2.2. Nguy cơ gia tăng đối với nhiều loại ung thư, bao gồm cả ung thư vú
Nghiên cứu trước đây về nguy cơ ung thư đối với những người mắc hội chứng Lynch hầu như chỉ tập trung vào nguy cơ mắc bệnh ung thư đầu tiên với việc điều tra tối thiểu về nguy cơ mắc bệnh ung thư sau khi chẩn đoán ung thư ban đầu. Ung thư nội mạc tử cung là một trong những bệnh ung thư được chẩn đoán phổ biến nhất ở phụ nữ mắc hội chứng Lynch.
Việc làm rõ nguy cơ của các bệnh ung thư tiếp theo có thể tạo điều kiện cho việc phát triển các chiến lược giám sát ung thư phù hợp cho những người sống sót sau ung thư nội mạc tử cung. Trong nghiên cứu này, các tác giả đã ước tính những rủi ro đối với những phụ nữ mắc hội chứng Lynch đã được chẩn đoán mắc bệnh ung thư nội mạc tử cung và quan sát thấy nguy cơ gia tăng đối với nhiều loại ung thư, bao gồm cả ung thư vú.
Nhìn chung, các bệnh ung thư xảy ra sau ung thư nội mạc tử cung trong nghiên cứu này không nằm ngoài dự đoán của nguy cơ ung thư đầu tiên được mô tả trước đây đối với phụ nữ mang đột biến gen MMR. Ngoại lệ đáng chú ý là nguy cơ ung thư vú tăng lên.
Một lời giải thích cho nguy cơ ung thư vú tăng lên mà các tác giả quan sát được là việc kiểm tra chụp nhũ ảnh có thể phổ biến hơn ở những phụ nữ mang đột biến gen MMR (những người có thể lo lắng hơn về nguy cơ ung thư) so với dân số chung, do đó, dẫn đến chẩn đoán ung thư vú chuyển tiếp do phát hiện sớm.
Một nghiên cứu trước đây quan sát thấy rằng, khoảng một nửa số trường hợp ung thư vú ở phụ nữ mắc hội chứng Lynch không có biểu hiện protein sửa chữa sai lệch phù hợp với gen đã bị đột biến, cho thấy rằng đột biến dòng mầm trong gen MMR có thể góp phần vào sự phát triển ung thư vú ở một số phụ nữ. Một nghiên cứu của Phần Lan cho thấy, tỷ lệ ung thư vú thiếu MMR (được định nghĩa là không có biểu hiện protein MMR và / hoặc sự không ổn định của tế bào vi mô) cao hơn có ý nghĩa thống kê ở những người mang đột biến so với những người không mang gen (65% so với 0%; P <.001).
Một nghiên cứu tiền cứu cũng cho thấy nguy cơ ung thư vú tăng lên đối với phụ nữ mang đột biến gen MMR. Trong nghiên cứu này, nguy cơ ung thư vú trong 20 năm là 11% (95% CI = 4% đến 19%), đây chưa phải mức mà Hiệp hội Ung thư Hoa Kỳ đề xuất cho việc sàng lọc ung thư vú bằng MRI. Ngưỡng nguy cơ ung thư vú cần thiết cho việc kiểm tra MRI vú được khuyến nghị bởi Hiệp hội Ung thư Hoa Kỳ là khoảng 20% đến 25% hoặc nguy cơ suốt đời cao hơn.
2.3. Nguy cơ ung thư tiếp theo đối với những phụ nữ mang đột biến gen MMR đã bị ung thư nội mạc tử cung có thể khác với những phụ nữ không mắc bất kỳ bệnh ung thư nào
Vấn đề này có thể có ảnh hưởng đa gen không đo lường được dẫn đến sự xâm nhập của ung thư đầu tiên. So với một nghiên cứu tiền cứu về nguy cơ ung thư đối với người mang đột biến gen MMR không bị ung thư, ước tính của các tác giả về nguy cơ ung thư sau ung thư nội mạc tử cung không khác biệt đáng kể. Có nghĩa là, nghiên cứu của các tác giả không cung cấp bằng chứng rằng, chẩn đoán trước ung thư nội mạc tử cung làm tăng nguy cơ mắc các bệnh ung thư nguyên phát tiếp theo.
Các tác giả cũng so sánh các nguy cơ ung thư sau ung thư nội mạc tử cung với các nguy cơ ung thư được báo cáo trước đây sau ung thư đại trực tràng đối với người mang đột biến gen MMR. Do có sự trùng lặp lớn về khoảng tin cậy của các ước tính nguy cơ ung thư từ hai nghiên cứu, các tác giả kết luận rằng không có bằng chứng cho sự khác biệt đáng kể về nguy cơ bất kể vị trí của bệnh ung thư ban đầu.
Các phân tích của các tác giả không cho phép các tác giả đưa ra các khuyến nghị giám sát đối với những người mang đột biến bị ung thư nội mạc tử cung, khác với những người mang đột biến với ung thư đại trực tràng hoặc những người không có chẩn đoán ung thư trước đó. Cần có các nghiên cứu sâu hơn với đủ sức mạnh thống kê để phân biệt đầy đủ các nguy cơ ung thư đối với người mang đột biến gen MMR với các loại ung thư khác nhau và những người không mắc bệnh ung thư nào.
Với bằng chứng trước đây về sự không đồng nhất trong nguy cơ ung thư do gen MMR cụ thể bị đột biến, các tác giả đã cố gắng xác định sự khác biệt về nguy cơ ung thư (nếu có thể). Tuy nhiên, các tác giả rút ra hầu hết các kết luận của mình từ các phân tích của tất cả những người mang đột biến gen MMR được kết hợp bởi vì ngay cả với mẫu nghiên cứu lớn thì vẫn không có đủ sức mạnh thống kê để phân biệt đầy đủ các nguy cơ ung thư cho những người mang từng đột biến gen cụ thể.
Các tác giả quan sát thấy rằng, nguy cơ ung thư đại trực tràng sau ung thư nội mạc tử cung cho MSH6 hãng đột biến là thấp hơn so với cho MLH1 và MSH2 hãng đột biến. Phát hiện này phù hợp với các nghiên cứu trước đây báo cáo nguy cơ ung thư thấp hơn đối với người mang đột biến MSH6 so với MLH1và người mang đột biến MSH2 không có chẩn đoán ung thư trước đó.
2.4. Hạn chế của nghiên cứu này
Nghiên cứu này có một số hạn chế đáng chú ý. Như đã nói, ngay cả khi mẫu nghiên cứu lớn thì vẫn không có đủ sức mạnh thống kê để phân biệt đầy đủ các nguy cơ ung thư đối với những người mang đột biến gen MMR cụ thể. Các tác giả không có thông tin về lịch sử điều trị để chẩn đoán ban đầu ung thư nội mạc tử cung, có thể ảnh hưởng đến nguy cơ ung thư tiếp theo.
Có thể kết quả của các tác giả không áp dụng cho những phụ nữ có tiên lượng xấu vì họ ít có khả năng được đưa vào phân tích này hơn (tức là ít có khả năng cung cấp mẫu máu để xét nghiệm di truyền và hoàn thành bảng câu hỏi). Do thiếu dữ liệu tỷ lệ mắc bệnh so sánh, các tác giả không thể ước tính SIRs theo vị trí cụ thể riêng biệt cho các bệnh ung thư thận, bể thận và niệu quản; thay vào đó, các tác giả đã báo cáo rủi ro cho tất cả các bệnh ung thư đường tiết niệu cộng lại.
Cuối cùng, bởi vì các tác giả có dữ liệu hạn chế về loại polyp đại trực tràng được cắt bỏ, các tác giả đã kiểm duyệt các đối tượng cắt polyp thay vì ước tính nguy cơ ung thư đại trực tràng sau cắt bỏ. Tuy nhiên, phân tích độ nhạy của các tác giả bao gồm thời gian quan sát sau khi cắt polyp cho kết quả về cơ bản ước tính nguy cơ ung thư đại trực tràng là giống nhau.
Các tác giả không biết, liệu những phụ nữ trong nghiên cứu này có được thông báo về tình trạng đột biến gen MMR của họ hay không và nếu có thì có liên quan đến chẩn đoán ung thư của họ không. Thử nghiệm đột biến được thực hiện trong bối cảnh của nghiên cứu và mặc dù việc trả lại kết quả đột biến được đưa ra như một phần của quy trình, một số người tham gia vẫn không biết tình trạng đột biến của mình. Kiến thức về tình trạng đột biến gen MMR của phụ nữ hoặc bác sĩ lâm sàng của họ có thể đã làm thay đổi tần suất theo dõi polyp và ung thư đại trực tràng.
3. Kết luận
Những phụ nữ mang đột biến gen MMR với chẩn đoán ung thư nội mạc tử cung trước đó sẽ làm tăng nguy cơ mắc một loạt bệnh ung thư, bao gồm cả ung thư vú. Nghiên cứu này cung cấp số liệu chính xác nhất về nguy cơ ung thư có thể xảy ra với họ, cung cấp cơ sở cho các chiến lược giám sát lâu dài và giảm thiểu rủi ro hiệu quả. Các nghiên cứu lớn hơn nữa được khuyến nghị thực hiện để tinh chỉnh các ước tính rủi ro riêng biệt cho các đột biến gen MMR cụ thể để cung cấp thông tin tối ưu cho thực hành và chính sách quản lý rủi ro lâm sàng.
Hiện nay, sàng lọc ung thư sớm được coi là biện pháp hoàn hảo trong việc phát hiện và điều trị kịp thời các loại ung thư. Giảm chi phí điều trị và nhất là giảm tỷ lệ tử vong ở người bệnh. Bệnh viện TWQĐ 108 luôn triển khai và giới thiệu tới khách hàng Gói Trung Tâm Tư Vấn Di Truyền và Sàng Lọc Ung Thư – Bệnh viện TWQĐ 108 giúp xét nghiệm gen, chẩn đoán hình ảnh, xét nghiệm các chất chỉ điểm sinh học phát hiện khối u sớm.
Lựa chọn Gói sàng lọc ung thư sớm tại Trung Tâm Tư Vấn Di Truyền và Sàng Lọc Ung Thư- Bệnh viện TWQĐ 108, khách hàng sẽ được:
Để được hỗ trợ, tư vấn chi tiết xin vui lòng liên hệ với chúng tôi:
TRUNG TÂM TƯ VẤN DI TRUYỀN VÀ SÀNG LỌC UNG THƯ – BỆNH VIỆN TWQĐ108
Địa chỉ: số 1 Trần Hưng Đạo, Hai Bà Trưng, Hà Nội.
Hotline:0865.898.108
Email: cgc@benhvien108.vn
Website: http://sanglocungthu108.vn
Thời gian làm việc: 6h30 – 17h00, từ thứ 2 đến thứ 6