- Mục đích trên hết của pha này là đạt CR và phục hồi sự tạo máu bình thường. Phác đồ kinh điển bao gồm glucocorticoid (prednisone, prednisolone hoặc dexamethasone), vincristine, và L-asparaginase đối với trẻ em hoặc anthracycline cho người lớn. ALL trẻ em với nguy cơ cao hoặc rất cao và gần như tất cả người lớn đều nhận 4 thuốc hoặc nhiều hơn (daunorubicin, vincristine, glucocorticoid và L-asparaginase) trong pha này ở các thử nghiệm lâm sàng hiện tại. Sự cải tiến của hóa trị liệu và chăm sóc hỗ trợ có thể đạt CR 98% ở trẻ em và 85-90% ở người lớn. Khi bệnh nhân đạt lui bệnh hoàn toàn về mặt lâm sàng, bệnh nhân vẫn có một mức độ tồn dư tế bào ác tính. Vì mức độ tồn dư tương quan với outcome lâu dài, một lui bệnh về mặt phân tử hoặc miễn dịch được xác định khi tế bào ác tính <0,01% tế bào có nhân của tủy, quan điểm mới này đang dần thay thế cho quan điểm lui bệnh cổ điển (chỉ dựa trên tiêu chuẩn hình ảnh hiển vi). Các nghiên cứu tiến cứu đã cho thấy cải thiện outcome khi thay đổi chiến lược điều trị dựa vào xác định tồn lưu bệnh.
- Những nỗ lực đã được thực hiện để tạo ra phác đồ dẫn nhập tăng cường dựa trên mục tiêu đạt CR nhanh và hoàn toàn hơn, tránh phát triển đề kháng thuốc. Tuy nhiên, nhiều nghiên cứu cho thấy phác đồ dẫn nhập tăng cường là không cần thiết với ALL trẻ em nguy cơ chuẩn, nó còn tăng nguy cơ tử vong và biến chứng. Chiến lược tăng cường này bao gồm bổ sung cyclophosphamide, cytarabine liều cao, hoặc anthracycline liều cao cũng đã được kiểm tra ở ALL người lớn và cho thấy lợi ích không rõ ràng, một phần vì kém dung nạp được độc tính của nó. Tuy nhiên, trong một nghiên cứu, sử dụng dexamethasone liều cao (10mg/m2) thay vì prednisone (60mg/m2) trong pha dẫn nhập đạt lui bệnh cải thiện đáng kể ALL ở trẻ em, đặc biệt là T-ALL, mặc dù tỉ lệ tử vong cao hơn.
- Dược động học của asparaginase khác biệt giữa 3 dạng hiện có: một dạng xuất phát từ Erwinia chrysanthemi, một dạng từ Escherichia coli và dạng thứ ba là dạng polyethylene glycol từ sản phẩm của E. coli (pegaspargase). Trong điều trị leukemia, liều và thời gian dùng asparaginase quan trọng hơn dạng sử dụng. Liều của 3 dạng phụ thuộc vào thời gian bán hủy. Pegaspargase, có thời gian bán hủy dài nhất, thường dùng liều 2500IU/m2 cách tuần cho khoảng 1-2 liều ở ALL mới chẩn đoán. Ngược lại, dẫn xuất Erwinia có thời gian bán hủy ngắn nhất, liều 20000IU/m2 x 3 lần/tuần, dùng khoảng 6-12 liều. Dẫn xuất từ E. coli liều từ 5000 đến 10000/m2 x 2-3 lần/tuần , khoảng 6-12 liều. Vì tính sinh miễn dịch thấp, hiệu quả cao, dùng ít lần, pegaspargase đã thay thế gần như đầu tay trong điều trị ALL tại Mỹ cũng như trên toàn thế giới. Không có dạng anthracyclines (daunorubicine, doxorubicin, idarubicin, mitoxantrone) cho ALL người lớn nào là ưu thế hơn các dạng khác. Daunorubicin được sử dụng phổ biến nhất.
- Chỉ một lần xét nghiệm gen có thể đánh giá về nguy cơ mắc của 16 loại ung thư phổ biến ở cả nam và nữ (ung thư phổi, ung thư đại trực tràng, ung thư vú, ung thư tuyến tụy, ung thư cổ tử cung, ung thư dạ dày, ung thư tiền liệt tuyến,....)
- Phát hiện sớm các dấu hiệu manh nha của ung thư thông qua chẩn đoán hình ảnh, nội soi và siêu âm.
- Thao tác khám đơn giản, cẩn thận và chính xác.
- Đội ngũ chuyên gia được đào tạo bài bản nghề, đặc biệt là về ung thư, đủ khả năng làm chủ các ca khám chữa ung thư.
Điều trị bệnh bạch cầu cấp dòng Lympho (Ung thư máu cấp tính dòng Lympho)
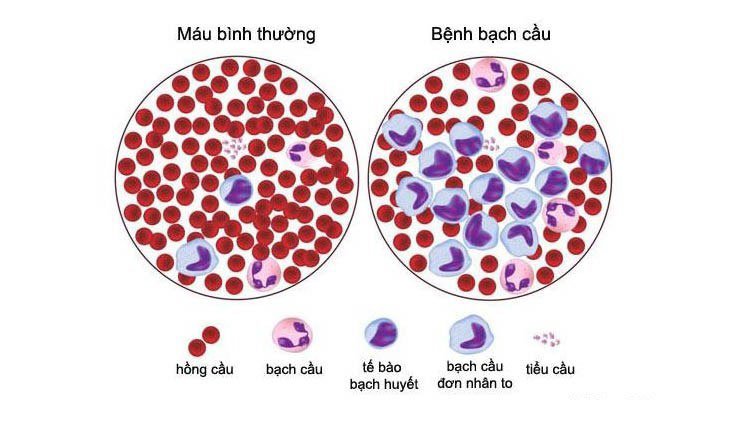
Bệnh bạch cầu cấp dòng Lympho là một bệnh lý nguy hiểm, việc điều trị hiện nay còn gặp nhiều khó khăn. Việc kiểm soát bệnh nhân tối ưu đòi hỏi sự chú ý cẩn thận đến chăm sóc hỗ trợ bao gồm điều trị trực tiếp hoặc dự phòng những biến chứng nhiễm trùng/chuyển hóa và sử các sản phẩm máu qua chiếu xạ.
1. Chăm sóc hỗ trợ bệnh nhân bạch cầu cấp dòng lympho
Kiểm soát bệnh nhân ALL tối ưu đòi hỏi sự chú ý cẩn thận đến chăm sóc hỗ trợ bao gồm điều trị trực tiếp hoặc dự phòng những biến chứng nhiễm trùng/chuyển hóa và sử các sản phẩm máu qua chiếu xạ. Những chăm sóc hỗ trợ quan trọng khác gồm: catheter bên trong, kiểm soát tình trạng buồn nôn, nôn, kiểm soát đau và chăm sóc tinh thần – xã hội liên tục cho bệnh nhân và thân nhân là những điều thiết yếu.
1.1. Biến chứng chuyển hóa
Tăng acid uric và phosphate kèm giảm canxi máu thứ phát là thường gặp tại thời điểm chẩn đoán, thậm chí trước khi bắt đầu hóa trị, đặc biệt ở bệnh nhân có tải trọng tế bào ác tính cao. Bệnh nhân nên được bổ sung dịch đường tĩnh mạch; allopurinol hoặc rasburicase (urate oxidase tái tổ hợp) để điều trị tăng acid uric. Và một chất gắn phosphate như nhôm hydroxide, calci carbonate (nếu nồng độ calci máu thấp), lantan carbonate hoặc sevelamer để điều trị tăng phosphate máu. Allopurinol - một thuốc khá rẻ, thường được dùng nếu uric acid <7mg/dl. Phản ứng dị ứng da xảy ra đến 10%, allopurinol nên ngưng sớm khi nguy cơ tăng acid uric từ việc hủy khối u đã qua. Bằng việc ức chế tổng hợp purine de novo ở tế bào blast ác tính, allopurinol có thể làm giảm số lượng tế bào blast trong máu ngoại vi trước khi hóa trị. Allopurinol có thể giảm cả đồng hóa và dị hóa mercaptopurine qua việc làm giảm phosphoribosyl pyrophosphate nội bào bởi chúng ức chế xanthine oxidase. Nếu mercaptopurine và allopurinol uống chung, phải giảm liều mercaptopurine.
Rasburicase tác động nhanh và cực kỳ hiệu quả, đặc biệt khi mức acid uric cao >7mg/dl. Thường với một lần truyền (liều thấp hơn nhiều khuyến cáo của nhà sản xuất). Rasburicase chuyển acid uric thành allantoin, chất này có độ tan cao gấp 5 đến 10 lần acid uric nên bài tiết dễ dàng. Tuy nhiên, rasburicase bị chống chỉ định ở bệnh nhân thiếu men G6PD, vì hydrogen peroxidase, một sản phẩm của quá trình phân hủy acid uric có thể gây nên methemoglobin hoặc thiếu máu tán huyết.
1.2. Tăng bạch cầu cấp cứu
Đối với bệnh nhân tăng bạch cầu rất cao (>400G/L), tách bạch cầu hoặc trao đổi huyết tương (ở trẻ nhỏ) có thể dùng để giảm gánh nặng tế bào. Về lý thuyết, điều trị này làm giảm các biến chứng liên quan đến tăng bạch cầu, nhưng lợi ích ngắn và dài hạn của thủ thuật này còn nhiều tranh cãi. Một số quan điểm ủng hộ xạ trị sọ não cấp cứu có lẽ không có vai trò đối với những bệnh nhân này. Liệu pháp tiền dẫn nhập với glucocorticoid liều thấp kèm vincristine và cyclophosphamide trong trường hợp B-ALL có hiệu quả khá tốt trong tăng bạch cầu cấp cứu. Phương pháp này có nguy cơ cao đưa đến hội chứng ly giải u và cần lọc máu đối với bệnh nhân ALL tế bào B trưởng thành.
1.3. Kiểm soát nhiễm trùng
Nhiễm trùng là phổ biến ở bệnh nhân ALL mới chẩn đoán mà có sốt. Vì vậy, bất cứ bệnh nhân nào vào viện với sốt, đặc biệt ở bệnh nhân giảm bạch cầu hạt, nên dùng kháng sinh phổ rộng cho tới khi nhiễm trùng được loại bỏ. Liệu pháp dẫn nhập để đạt lui bệnh có thể tăng nguy cơ nhiễm trùng, vì ức chế tủy trầm trọng, ức chế miễn dịch và tổn thương hàng rào niêm mạc. Ít nhất 50% bệnh nhân bị nhiễm trùng sau pha dẫn nhập. Cần đặc biệt thận trọng để làm giảm nguy cơ nhiễm trùng trong pha điều trị tối quan trọng này bao gồm cách ly bệnh nhân và lọc không khí; loại bỏ sự tiếp xúc nguồn bệnh; tránh mọi thức ăn có nguy cơ như pho mát sống, rau sống, trái cây có vỏ và sử dụng nước súc miệng diệt khuẩn, đặc biệt cho bệnh nhân có viêm niêm mạc. Thực hiện tốt việc rửa tay và chất tẩy rửa có cồn là quan trọng. Sử dụng G-CSF có thể thúc đẩy phục hồi tủy nhanh hơn và giảm biến chứng của hóa trị liệu tích cực, nhưng không cải thiện EFS ở cả trẻ em và người lớn. Một nghiên cứu cho rằng growth factor làm tăng nguy cơ AML liên quan đến liệu pháp trong nội dung của phác đồ dựa vào epipodophyllotoxin. Chiến lược dẫn nhập để đạt lui bệnh tăng cường, đặc biệt khi kết hợp với glucocorticoid liều cao, dẫn đến tăng nguy cơ nhiễm nấm và tử vong. Kháng nấm dự phòng cần cho thường quy.
Tất cả bệnh nhân ALL không bị dị ứng, cần được cho trimethoprim-sulfamethoxazole, 2 đến 3 ngày/tuần, để dự phòng viêm phổi do Pneumocystis carinii. Dự phòng bắt đầu sau 2 tuần của liệu pháp dẫn nhập để đạt lui bệnh và tiếp tục kéo dài nhiều tháng sau khi hoàn tất hóa trị liệu. Những điều trị thay thế với bệnh nhân dị ứng trimethoprim-sulfamethoxazole gồm aerosolized pentamidine, dapsone và atovaquone. Vắc xin chứa virus sống không nên được dùng trong liệu pháp ức chế miễn dịch. Những trẻ thường xuyên tiếp xúc với bệnh nhân, có thể chủng ngừa thường quy, bao gồm vacxin bại liệt bất hoại. Bệnh nhân nếu nghi ngờ phơi nhiễm với varicella virus nên được nhận imunoglobulin của zoster trong vòng 96 giờ sau phơi nhiễm cùng với acyclovir. Điều trị này có thể dự phòng hoặc làm giảm biểu hiện lâm sàng của varicella.
1.4. Hỗ trợ về huyết học
ALL và điều trị của nó dẫn đến giảm 3 dòng tế bào máu. Xuất huyết là phổ biến nhưng thường chỉ giới hạn ở da và niêm mạc. Dù hiếm nhưng chảy máu ở hệ thần kinh trung ương, phổi, ống tiêu hóa có thể đe dọa tính mạng. Bệnh nhân có mức bạch cầu rất cao lúc chẩn đoán (>400G/L) có nguy cơ cao biến chứng. Các bệnh lý đông máu góp phần như DIC, suy chức năng gan thường nhẹ. Bệnh nhân sử dụng L-asparaginase và glucocorticoid có nguy cơ tăng đông. Truyền tiểu cầu được sử dụng như phép điều trị khi chảy máu quá mức và như để dự phòng khi tiểu cầu <10G/L. Các thuốc chống đông, chống tiểu cầu như aspirin cần phải tránh. Trẻ em hầu như không có chảy máu nặng trong pha dẫn nhập để đạt lui bệnh với prednisolone, vincristine và L-asparaginase thậm chí khi tiểu cầu <10G/L. Một ngưỡng truyền tiểu cầu dự phòng nên nâng cao hơn ở những đứa trẻ hay hoạt động và ở bệnh nhân có sốt hoặc nhiễm trùng. Truyền hồng cầu khối nghèo bạch cầu được chỉ định khi bệnh nhân thiếu máu và ức chế tủy nhưng nên trì hoãn cho tới khi số lượng bạch cầu giảm ở bệnh nhân có tăng bạch cầu cấp cứu. Truyền máu với tốc độ chậm ở bệnh nhân thiếu máu nặng, mãn tính để tránh suy tim sung huyết. Truyền bạch cầu hạt hiếm khi cần, nhưng có thể xem xét với bệnh nhân giảm số lượng bạch cầu hạt tuyệt đối và có bằng chứng nhiễm trùng huyết do gram âm hoặc nhiễm nấm mà kém đáp ứng với điều trị kháng sinh, kháng nấm đơn thuần. Tất cả các sản phẩm máu cần được chiếu xạ để dự phòng GVHD liên quan đến truyền máu.
2. Điều trị đặc hiệu
Vì ALL là bệnh lý không đồng nhất với nhiều dưới nhóm, nên không có một cách tiếp cận chung, mà điều trị hướng đến từng dưới nhóm riêng. Những kết quả tốt nhất được báo cáo từ các trung tâm điều trị có kinh nghiệm bằng việc áp dụng các phác đồ được thiết kế tốt và tuân thủ một cách chặt chẽ. Không có sự thống nhất về tiêu chuẩn phân loại nguy cơ và tiên lượng. Thông thường, ALL trẻ em được chia thành nguy cơ chuẩn, cao (trung gian hoặc trung bình) và rất cao mặc dù Nhóm ung thư trẻ em của Mỹ (United State’s Children’s Oncology Group) để xuất 4 nhóm bao gồm thêm nhóm nguy cơ thấp, để phù hợp với bệnh nhân có nguy cơ tái phát rất thấp. Người lớn được chia thành 2 nhóm. Nhóm sơ sinh và người già được xem như những nhóm đặc biệt, đòi hỏi điều trị khác nhau, tùy vào mức dung nạp. Một nghiên cứu cho thấy cải thiện outcome với ALL sơ sinh bằng việc sử dụng phác đồ lai giữa ALL và AML đồng thời giảm liều ở những trẻ rất nhỏ. Ít nghiên cứu ở nhóm 60 tuổi trở lên và việc điều trị chúng vẫn còn là một thách thức. Một số thành công đã đạt được bằng việc dùng phác đồ giảm liều đồng thời thêm imatinib hoặc dasatinib đối với bệnh nhân ALL NST Ph (+). Vì chữa khỏi là hiếm ở bệnh nhân trên 70 tuổi, duy trì chất lượng sống tốt là mục đích chính với nhóm này.
2.1. ALL tế bào B trưởng thành (Burkitt-type)
Chiến lược điều trị hiện tại hiệu quả nhất cho ALL tế bào B trưởng thành (Burkitt-type) là sự kết hợp thuốc có cyclophosphamide và/hoặc ifosfamide dùng trong thời gian tương đối ngắn (3 đến 6 tháng). Đột phá lớn nhất trong bệnh này được báo cáo bởi những nghiên cứu từ Pháp, họ đạt được tỷ lệ EFS 68% trong nghiên cứu LMB84 của họ với phác đồ cyclophosphamide liều cao, methotrexate liều cao, vincristine, doxorubicin, và cytarabine liều chuẩn. Trong nghiên cứu LMB89 của cùng nhóm nghiên cứu trên, báo cáo tỷ lệ chữa khỏi là 87% bằng việc sử dụng methotrexate liều cao (8g/m2) và cytarabine liều cao (3g/m2) và bổ sung etoposide với bệnh nhân có tải trọng tế bào ác tính cao. Kết quả tuyệt vời này đã được xác nhận bởi một nghiên cứu quốc tế ngẫu nhiên. Những điều trị thành công cũng đã được phát triển bởi Berlin-Frank-furt-Münster consortium, họ sử dụng phác đồ nhiều thuốc gồm cyclophosphamide, methotrexate liều cao (1g/m2), etoposide, ifosfamide, doxorubicin, dexamethasone, và cytarabine (3g/m2). Bởi vì hiệu quả của rituximab trong lymphoma tế bào B CD20(+), nó đang được thử nghiệm lâm sàng ở bệnh nhân B-ALL người lớn. Liệu pháp duy trì hoặc tiếp nối là không cần thiết. Tỷ lệ lui bệnh là rất cao và hầu hết là bền vững. Hiếm khi B-ALL tái phát sau 1 năm.
Dự phòng thâm nhiễm TKTW là thành phần thiết yếu trong chiến lược điều trị B-ALL bao gồm methotrexate và cytarabine dùng cả đường tĩnh mạch và tiêm kênh tủy. Xạ trị sọ não là không cần kể cả khi bệnh nhân có thâm nhiễm TKTW.
2.2. ALL tế bào tiền B (Precursor B-cell ALL) và T-ALL
Điều trị cho nhóm này gồm 3 pha: pha dẫn nhập để đạt lui bệnh (remission induction), pha tăng cường (củng cố), và pha tiếp nối kéo dài (duy trì). Dự phòng thâm nhiễm TKTW được điều trị xen kẽ, thường bắt đầu sớm và được cho vào các thời điểm khác nhau tùy thuộc vào nguy cơ tái phát của bệnh nhân cũng như mức độ tích cực của phác đồ hệ thống.
Pha dẫn nhập để đạt lui bệnh:
Pha tăng cường (củng cố)
Sau khi sự tạo máu phục hồi, bệnh nhân đạt lui bệnh sẽ là ứng viên cho pha tăng cường. Điều trị này bắt đầu sớm sau pha dẫn nhập, sử dụng lại phác đồ pha dẫn nhập hoặc sử dụng liều cao các thuốc chưa được dùng trong pha dẫn nhập. Mặc dù không có sự tranh cãi trong nhìn nhận sự quan trọng của pha điều trị này trong ALL trẻ em, nhưng không có sự đồng thuận về chiến lược cũng như thời gian điều trị tối ưu. Phổ biến hiện nay sử dụng cho ALL trẻ em là methotrexate liều cao có hoặc không mercaptopurine, L-asparaginase liều cao được cho trong thời gian kéo dài, hoặc kết hợp với dexamethasone, vincristine, L-asparaginase, và doxorubicin, theo sau bởi thioguanine, cytarabine, và cyclophosphamide. Pha này đã cải thiện outcome, thậm chí ở bệnh nhân nguy cơ thấp. Bệnh nhân với ETV6-RUNX1 có outcome đặc biệt tốt trong các thử nghiệm lâm sàng điều trị tăng cường sau lui bệnh với glucocorticoid, vincristine, và asparaginase. Một liều rất cao methotrexate (5g/m2) cho thấy cải thiện outcome ở bệnh nhân T-ALL. Khám phá này phù hợp với dữ liệu lý thuyết cho thấy tế bào blast dòng T kém tích lũy methotrexate polyglutamates hơn tế bào tiền B, do đó nồng độ thuốc trong huyết thanh cao là cần thiết để có hiệu quả. Liều quy ước của Methotrexate (1g/m2) có thể là quá thấp cho bệnh nhân ALL tiền B. Trong ALL dòng tế bào B, với blast có tổ hợp gene ETV6-RUNX1 hoặc TCF3-PBX1 hấp thu methotrexate kém hơn hẳn loại đa bội bất thường gene khác. Khám phá này cho thấy nhóm có tổ hợp gene ETV6-RUNX1 hoặc TCF3-PBX1 cũng có lợi với methotrexate liều cao.
Dựa trên những nghiên cứu ở trẻ em, pha tăng cường đã trở thành điều trị chuẩn trong điều trị ALL người lớn dù những nghiên cứu ban đầu thất bại trong chứng minh lợi ích của pha điều trị này. Những thuốc được sử dụng gồm methotrexate liều cao, cytarabine liều cao, cyclophosphamide, và asparaginase. Tiến bộ hơn, điều trị tăng cường đặc hiệu dựa trên nguy cơ và dưới nhóm. Trong nghiên cứu German 06/93, methotrexate liều cao được dùng cho bệnh nhân ALL tiền B nguy cơ chuẩn, methotrexate liều cao và cytarabine liều cao cho ALL tiền B nguy cơ cao, và cyclophosphamide cho T-ALL. Phác đồ Hyper-CVAD (cyclophosphamide, vincristine, Adriamycin, dexamethasone) của MD Anderson Cancer Center luân phiên giữa 4 chu kỳ kết hợp cyclophosphamide, vincristine, doxorubicin (Adriamycin), dexamethasone với 4 chu kỳ methotrexate liều cao và cytarabine liều cao. Gần đây, rituximab đã được thêm vào cho bệnh nhân có lymphoblast CD20(+). Ở người lớn, liều Methotrexate có lẽ nên giới hạn ở 1.5 đến 2 g/m2 vì liều cao hơn có thể dẫn tới độc tính quá mức, trì hoãn đợt điều trị kế tiếp, và giảm đáp ứng. Trong một nghiên cứu của CLGB, một pha dẫn nhập gồm 5 thuốc, tiếp theo bởi pha tăng cường sớm và tăng cường muộn gồm 8 thuốc. Nghiên cứu này và những nghiên cứu khác đã cho thấy lợi ích của pha tăng cường tích cực ở bệnh nhân trẻ. Ở bệnh nhân T-ALL người lớn, lợi ích cho thấy đến từ cyclophosphamide và cytarabine. Ở những bệnh nhân ALL người lớn nguy cơ chuẩn và nguy cơ cao khác, lợi ích đến từ cytarabine liều cao. Hai thử nghiệm đa trung tâm của Đức sử dụng cytarabine liều cao, mitoxantrone và dị ghép cho thấy cải thiện đáng kể ở những trường hợp mang chuyển vị t(4;11), vốn là yếu tố tiên lượng xấu. Nhiều thử nghiệm tiếp diễn đang kiểm tra hiệu quả của asparaginase trong pha tăng cường ở bệnh nhân ALL trẻ tuổi vì thuốc này cải thiện outcome rõ ràng ở ALL trẻ em và nó dung nạp tốt hơn trong pha củng cố hơn là pha dẫn nhập.
Bệnh nhân được chẩn đoán ALL ở độ tuổi từ 16 đến 39 thường được xem như thanh niên và người trẻ, có thể được điều trị bởi các nhà huyết học trẻ em hoặc người lớn. Nhiều phân so sánh hồi cứu cho thấy nhóm bệnh nhân này đạt được EFS và OS cao hơn khi được điều trị theo phác đồ của trẻ em cũng như khi được điều trị bởi các nhà huyết học trẻ em.
Pha tiếp nối (Duy trì)
Mặc dù không cần trong điều trị ALL tế bào B trưởng thành, pha duy trì kéo dài 2 đến 3 năm là một phần trong toàn bộ liệu trình điều trị ALL trẻ em và người lớn. Những nỗ lực để làm rút ngắn quá trình điều trị có thể dẫn đến outcome xấu cho cả ALL trẻ em và người lớn, mặc dù có đến 2/3 trẻ em có thể chữa khỏi chỉ trong 12 tháng điều trị. Tuy nhiên, dưới nhóm nào của ALL trẻ em có thể chữa khỏi với liệu pháp rút ngắn này thì vẫn chưa rõ. Trong một meta-analysis 42 thử nghiệm, một năm thứ 3 của pha duy trì làm giảm tỷ lệ tái phát trong năm thứ 3, nhưng không thấy lợi ích khi kéo dài hơn 3 năm. Những nghiên cứu ban đầu cho thấy năm điều trị thứ 3 có lợi cho nam, nhưng không thấy với nữ. Vì thế, hầu hết nghiên cứu đều ngưng liệu trình ở nữ sau 2 đến 2,5 năm điều trị. Không chắc rằng liệu có cải thiện tốt hơn nếu tiếp tục kéo dài điều trị ở nhóm nam. Trong hầu hết thử nghiệm, pha duy trì dừng ở 2 năm.
Methotrexate tiêm mỗi tuần và Mercaptopurine tiễn mỗi ngày tạo thành phác đồ duy trì thông dụng của ALL. Sự tích lũy nồng độ cao các chất chuyển hóa của methotrexate và mercaptopurine trong nội bào và sự kết hợp hai thuốc này có sự giới hạn mức dung nạp (được chỉ định với mức bạch cầu thấp) liên quan tới outcome. Nhiều nhà điều tra ủng hộ việc chỉnh liều thuốc để duy trì mức bạch cầu <3G/L và neutrophil giữa 0,5 đến 1,5G/L để đảm bảo liều thuốc đầy đủ trong pha duy trì ở ALL trẻ em. Trong một nghiên cứu, liều của mercaptopurine là thành phần quan dược học quan trọng nhất ảnh hưởng đến outcome điều trị. Mercaptopurine hiệu quả nhất khi được uống mỗi ngày. Tuy nhiên, sử dụng quá mức mercaptopurine dẫn đến phản tác dụng như giảm bạch cầu hạt, gián đoạn điều trị, giảm liều. Tác dụng của mercaptopurine tốt hơn khi dùng buổi chiều. Mercaptopurine không nên dùng chung với sữa hoặc những sản phẩm từ sữa có chứa xanthine oxidase có thể làm thoái biến thuốc. Nếu có tăng men gan đơn độc thì không nên bỏ thuốc, vì những bất thường chức năng gan này có thể dung nạp được và có thể đảo ngược.
Một ít bệnh nhân (1/300) có suy giảm thiopurine S-methyltransferase bẩm sinh thể đồng hợp, enzyme này xúc tác cho S-methyl hóa mercaptopurine (bất hoạt). Ở những bệnh nhân này, liều chuẩn mercaptopurine có thể có nguy cơ tử vong về phương diện huyết học. Cần giảm liều (khoảng 10 lần). Khoảng 10% bệnh nhân ở thể dị hợp, có mức enzyme trung bình. Nhóm này có thể điều trị an toàn với giảm liều vừa phải và tiên lượng tốt hơn nhóm đồng hợp. Một điều quan trọng, những bệnh nhân với suy giảm enzyme này có nguy cơ phát triển ung thư máu liên quan đến hóa trị, và phát triển các khối u não liên quan đến xạ trị.
Vì thioguanine hiệu quả hơn mercaptopurine trong các hệ thống mô hình và dẫn đến nồng độ cao hơn của thioguanine nucleotide trong tế bào và nồng độ độc tế bào trong dịch não tủy, nhiều thử nghiệm ngẫu nhiên đã so sánh hiệu quả của hai thuốc. Thioguanine, liều 40mg/m2 tạo ra đáp ứng chống ung thư tốt hơn nhưng liên kết với giảm tiểu cầu nặng,tăng nguy cơ tử vong, và tỷ lệ tắc tĩnh mạch gan không thể chấp nhận. Cuối cùng, mercaptopurine vẫn là lựa chọn cho ALL, mặc dù thioguanine vẫn được dùng thời gian ngắn trong pha tăng cường.
Dùng vincristine và glucorticoid ngắt quãng cải thiện hiệu quả của phác đồ duy trì dựa vào thuốc chống chuyển hóa và đã được áp dụng cho cả ALL trẻ em và người lớn. Ở trẻ lớn và người lớn, liệu pháp glucocorticoid kéo dài có thể dẫn đến tăng nguy cơ hoại tử xương. Một thành phần khác của nhiều phác đồ là pha tái dẫn nhập, bắt đầu tương đối sớm sau khi đạt lui bệnh lần đầu. Pha điều trị này vẫn dùng lại những thuốc đã dùng ở pha ban đầu, đã cải thiện outcome ở cả ALL trẻ em và người lớn. Một pha tái dẫn nhập thứ hai trong pha duy trì có thể cải thiện hơn nữa outcome ở bệnh nhân ALL nguy cơ chuẩn hoặc cao. Lợi ích của những điều trị tăng cường muộn này có thể đến từ việc hoặc tăng liều những tác nhân khác như asparaginase, anthracycline hoặc kéo dài thời gian, kế hoạch của pha tăng cường.
Liệu pháp đối với hệ thần kinh trung ương
TKTW là vị trí cư ngụ phổ biến của các tế bào ác tính và đòi hỏi phải điều trị dự phòng hoặc điều trị trước khi có triệu chứng. Những năm 1970, hòn đá tảng trong điều trị ALL hệ TKTW là xạ trị sọ não (2400 cGy) cộng với Methotrexate tiêm kênh tủy sau khi đạt CR. Vấn đề là xạ trị sọ não có thể đưa đến ung thư thứ 2, suy giảm trí tuệ muộn và bệnh lý tuyến nội tiết, điều này đã kích thích nỗ lực để thay thế xạ trị sọ não bằng hóa trị hệ thống hoặc tiêm hóa chất nội tủy tăng cường sớm. Hai thử nghiệm lâm sàng đầu tiên đã kiểm tra khả năng bỏ qua xạ trị dự phòng trong điều trị ALL trẻ em. Mặc dù nguy cơ tích lũy cho tái phát TKTW là tương đối thấp (3-4%), nhưng tỉ lệ EFS trong hai nghiên cứu này chỉ 68,4% và 60,7%. Trong một nghiên cứu khác, xạ trị sọ não dự phòng cải thiện outcome ở T-ALL có bạch cầu >100G/L. Vì vậy, cho tới hiện nay, hầu như tất cả những nhóm nghiên cứu trẻ em đề tiếp tục xạ trị sọ não dự phòng cho khoảng 20% bệnh nhân. Một liều xạ trị 1200 cGy dùng để bảo vệ đầy đủ chống tái phát TKTW, thậm chí ở bệnh nhân nguy cơ cao (ví dụ T-ALL có bạch cầu >100G/L). Gần đây, một nghiên cứu của St. Jude Children’s Research Hospital tiến hành kiểm tra lại một lần nữa về khả năng bỏ xạ trị và thay bằng hóa trị kèm tiêm hóa chất nội tủy tùy theo mức nguy cơ. Tỷ lệ sống 5 năm cho 498 bệnh nhân là 93,5% và nguy cơ tích lũy tái phát TKTW đơn độc là 2,7%, một kết quả đầy hứa hẹn, gợi ý rằng xạ trị sọ não dự phòng có thể bỏ qua một cách an toàn khi áp dụng phác đồ hóa trị và tiêm kênh tủy hiệu quả. Một nghiên cứu khác của Dutch Childhood Oncology Group cũng cho thấy có thể bỏ qua xạ trị một cách an toàn trong điều trị ALL trẻ em. Những dữ liệu của các nghiên cứu thêm vào sau này cũng đã cho thấy xạ trị là không cần thiết.
Điều trị hệ thống bao gồm methotrexate liều cao, asparaginase tăng cường và dexamethasone, cũng như tiêm kênh tủy tối ưu là quan trọng để kiểm soát ALL TKTW. Liệu pháp tiêm kênh tủy với 3 thuốc methotrexate, cytarabine, và hydrocortisone hiệu quả hơn là methotrexate đơn độc trong dự phòng tái phát TKTW. Sự hiện diện của ALL blast trong dịch não tủy, thậm chí là do chạm kim vào mạch máu, liên kết với tăng nguy cơ tái phát TKTW và EFS kém, liệu pháp tiêm kênh tủy nên tăng cường hơn ở nhóm này. Với hóa trị hệ thống liều cao và dự phòng TKTW, hầu hết ALL người lớn đều không bị tái phát TKTW. Bệnh lý TKTW tại thời điểm leukemia tái phát ở người lớn xảy ra ở 10% bệnh nhân. Tỷ lệ tái phát TKTW là tương tự giữa nhóm xạ trị và nhóm tiêm kênh tủy. Tiên lượng sau tái phát TKTW là xấu. Thời gian sống sau tái phát TKTW ở người lớn thường < 1 năm. Điều trị tái phát TKTW đòi hỏi xạ trị sọ não, tiêm hóa chất nội tủy (thường qua shunt Ommaya) kèm hóa trị tái tấn công và tái tăng cường.
Ghép tế bào gốc
Ghép tế bào gốc trong lần lui bệnh đầu tiên vẫn còn tranh cãi. Ở ALL người lớn, tỉ lệ sống tự do không tái phát lâu dài dao động từ 35 đến 50% với hóa trị đơn thuần và 45-60% với dị ghép. Tuy nhiên sự diễn giải kết quả này là không chắc vì thiếu tính ngẫu nhiên. Dù vậy, những kết quả từ các nghiên cứu ở cả trẻ em và người lớn đề nghị rằng dị ghép có lợi cho nhóm nguy cơ cao. Những bệnh nhân có yếu tố tiên lượng xấu, gồm bệnh nhân ALL Ph (+) và những bệnh nhân đáp ứng ban đầu kém với phác đồ dẫn nhập cần dị ghép trong lần lui bệnh đầu tiên. Tuy nhiên, sự cải tiến của các phác đồ hóa trị đã làm giảm lợi ích cải thiện sống sót của ghép ở ALL Ph (+) trẻ em. Việc sử dụng tyrosine kinase inhibitor (TKI) đã cải thiện hơn nữa kết quả điều trị, càng làm phân vân về lợi ích của việc ghép trong đợt lui bệnh đầu tiên ở trẻ em. Dị ghép có thể cải thiện outcome ở nhóm người lớn có t(4;11) nhưng ở trẻ em thì không.
Không có một so sánh ngẫu nhiên thật sự giữa nhóm dị ghép và nhóm hóa trị đơn thuần, vì vậy kết quả của nghiên cứu bị nhiễu bởi sự có sẵn donor và những yếu tố khác. Hiệu quả của dị ghép là sự đối trọng giữa một bên là không tái phát và một bên là bệnh lý GVHD về lâu dài. Một meta-analysis 3157 bệnh nhân được dị ghép anh em ruột, cho thấy giảm đáng kể tỷ lệ tái phát nhưng tăng đáng kể tỷ lệ tử vong liên quan đến điều trị. Kết quả còn bị ảnh hưởng bởi nguồn tế bào gốc (huyết thống, không huyết thống, máu cuống rốn). Một nghiên cứu 421 người lớn dị ghép máu cuống rốn cho thấy tỷ lệ sống 2 năm không leukemia là 39% đối với bệnh nhân lui bệnh lần đầu và 31% với bệnh nhân lui bệnh lần hai. Trong phân tích đa biến, những yếu tố liên quan đến kết cục xấu là người lớn hơn 35 tuổi, điều kiện hóa tủy xương và bệnh kèm. Chỉ định dị ghép trong lần lui bệnh đầu tiên nên được đánh giá lại. Tự ghép thất bại trong ALL người lớn, chủ yếu vì tỷ lệ tái phát cao. Nhiều nghiên cứu nhỏ chỉ ra rằng tự ghép có lợi với bệnh nhân ALL Ph(+) người lớn sau khi đạt lui bệnh về mặt phân tử nhờ kết hợp hóa trị và imatinib.
Liệu pháp điều trị trúng đích
Ví dụ tốt nhất cho điều trị trúng đích là việc sử dụng TKI imatinib hoặc dasatinib trong ALL Ph (+). Sử dụng đơn độc 1 thuốc hoặc kèm với glucocorticoid có thể đạt được CR ở những bệnh nhân lớn tuổi. Trong việc kết hợp nó với hóa trị, chúng không chỉ tăng tỷ lệ đạt CR mà còn tăng tỷ lệ lui bệnh về mặt phân tử ở cả người lớn và trẻ em. Thời gian đạt lui bệnh là không chắc, nhưng một số lui bệnh lâu dài. Mặc dù vấn đề ghép sớm ở trẻ em là không chắc, phương thức điều trị này vẫn là chuẩn cho trường hợp người lớn. Việc sử dụng imatinib hoặc dasatinib làm tăng tỷ lệ bệnh nhân người lớn đủ điều kiện để ghép. Outcome phụ thuộc vào MRD trước và sau ghép. Không chắc chắn liệu nên hay không và khi nào thì ngưng imatinib hoặc dasatinib sau khi bệnh nhân được hóa trị hoặc ghép.
Biểu hiện CD20 trên bề mặt tế bào leukemia liên kết với outcome xấu ở ALL người lớn, nhưng không phải trẻ em. Các thử nghiệm hóa trị kết hợp rituximab ở bệnh nhân ALL người lớn tế bào tiền B CD20(+) đã đưa đến các kết quả hứa hẹn. Các kháng thể đơn dòng khác như CD22 và CD19 đang phát triển giai đoạn cuối. Nelarabine đã được chấp nhận trong T-ALL, cả dùng đơn độc hay kết hợp trong hóa trị liệu.
Hiện nay, sàng lọc ung thư sớm được coi là biện pháp hoàn hảo trong việc phát hiện và điều trị kịp thời các loại ung thư. Giảm chi phí điều trị và nhất là giảm tỷ lệ tử vong ở người bệnh. Bệnh viện TWQĐ 108 luôn triển khai và giới thiệu tới khách hàng Gói Trung Tâm Tư Vấn Di Truyền và Sàng Lọc Ung Thư – Bệnh viện TWQĐ 108 giúp xét nghiệm gen, chẩn đoán hình ảnh, xét nghiệm các chất chỉ điểm sinh học phát hiện khối u sớm.
Lựa chọn Gói sàng lọc ung thư sớm tại Trung Tâm Tư Vấn Di Truyền và Sàng Lọc Ung Thư- Bệnh viện TWQĐ 108, khách hàng sẽ được:
Để được hỗ trợ, tư vấn chi tiết xin vui lòng liên hệ với chúng tôi:
TRUNG TÂM TƯ VẤN DI TRUYỀN VÀ SÀNG LỌC UNG THƯ – BỆNH VIỆN TWQĐ108
Địa chỉ: số 1 Trần Hưng Đạo, Hai Bà Trưng, Hà Nội.
Hotline:0865.898.108
Email: cgc@benhvien108.vn
Website: http://sanglocungthu108.vn
Thời gian làm việc: 6h30 – 17h00, từ thứ 2 đến thứ 6